ОПУХОЛИ СПИННОГО МОЗГА И ПОЗВОНОЧНИКА
Общие сведения
Опухоли спинного мозга и позвоночника– это разнородная группа новообразований первичного и метастатического характера, локализующихся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т.е. растущие из позвонков, новообразования относятся к опухолям костей.
Опухоль позвоночника – это новообразование, которое возникает в клетках позвоночного столба и разрастается как внутрь спинномозгового канала, так и наружу, к прилегающим органам и тканям. Данное заболевание включает в себя различные опухоли, которые отличаются между собой структурой клеток, из которых состоят. Распространенность в различных странах мира примерно одинаковая. Более 50% всех опухолей позвоночника встречаются в возрасте после 40 лет, одинаково как среди мужчин, так и среди женщин. Однако среди всех опухолей костных тканей опухолевый рост на позвоночнике составляет не более 5-15%.
Конкретных причин развития опухолей спинного мозга и позвоночника не найдено. Существует предположение, что это генетический дефект, который возникает во время деления клеток при внутриутробном развитии. Также есть версия, что в каждом органе и ткани человеческого организма еще при внутриутробном развитии закладывается определенная программа опухолевого роста клеток (развития атипичных клеток). Однако опухоль начинает расти и поражать человека только под действием определенных предрасполагающих факторов. И чем больше таких факторов влияет на одного человека, тем больше риск развития данных образований. По данным многочисленных обзоров к таким факторам риска относятся: воздействие радиации, длительный стаж табакокурения, систематическое нарушение режима питания (неправильное соотношение суточного потребления белков, жиров и углеводов), частое и длительное нахождение под открытыми солнечными лучами или в искусственном ультрафиолете (солярии и пр.), а также контакт с рентгеновским облучением, работа на химическом производстве (краски, смолы, растворители и пр.).
Классификация опухолей спинного мозга
В клинической практике используют несколько основных классификаций спинномозговых новообразований.
По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой спинальной оболочке и крепко срастаются с ней.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Экстрадуральные (растущие вне дуральной оболочки) опухоли имеют весьма разнообразное строение и как правило связаны с костными и связочными структурами позвоночника. В качестве таких новообразований могут выступать метастазы рака, нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы. Нередко такие опухоли имеют паравертебральное (внепозвоночное) распространение.
Исходя из локализации опухоли спинного мозга могут быть краниоспинального, шейного, грудного, пояснично-крестцового расположения. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Источниками спинальных метастазов могут быть: рак легкого, рак простаты, почечно-клеточный рак, рак молочной железы, рак щитовидной железы, рак желудочно-кишечного тракта.
Истинные опухоли позвоночного столба по типу роста и строения клеток классифицируются следующим образом:
Доброкачественные опухоли (имеют свою капсулу, практически не угрожают жизни пациента и не способны к метастазированию). Они в свою очередь бывают:
- Из хрящевой ткани – остеобластокластома и хондрома
- Из костной ткани – остеома и остеобластома
- Из сосудов – гемангиома
- Из других тканей – хордома, нейрофиброма и неврилеммома
Злокачественные опухоли (достаточно опасны для пациента, быстро растут и способны метастазировать в другие органы). Выделяют следующие типы:
- Из хрящевой ткани – злокачественная остеобластрокластома и хондросаркома
- Из костной ткани – злокачественная остеома и остеосаркома
- Из ткани костного мозга – ретикулосаркома и саркома Юинга
Симптомы опухолей спинного мозга
Доброкачественные опухоли спинного мозга и позвоночника имеют свойство медленного роста. Пациента годами может ничего не беспокоить. Злокачественные опухоли имеют свойство к быстрому росту и распространению на другие ткани. Пациенты за несколько лет могут инвалидизироваться. Признаки такой опухоли проявляются достаточно рано и быстро прогрессируют. Симптомы опухолей позвоночника практически не отличаются друг от друга, независимо от типа клеток. В первую очередь возникает боль. Она может быть разной интенсивности, от ноющей и тянущей до простреливающей и острой. В случае доброкачественного роста характер и интенсивность боли может не меняться годами или прогрессировать медленно. При злокачественном распространении сила болевых ощущений достаточно быстро усиливается, особенно при прорастании или сдавлении опухолью нервных корешков и волокон.
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирущая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спондилоартрозе, сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней.
Клиника опухоли в зависимости от локализации.
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются нормальными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
В зависимости от типа опухоли спинного мозга развитие двигательных и чувствительных нарушений при внемозговых и внутримозговых опухолях неодинаков.
Для экстрамедуллярных опухолей характерен восходящий тип нарушений — от дистальных отделов (ступня, промежность) с постепенным их распространением вверх до уровня очага поражения, что объясняется постепенной компрессией проводников спинного мозга внешне, где располагаются самые длинные волокна, от которых идет иннервация дистальных частей тела. Клиническая картина заболевания часто начинается с корешкового синдрома с последующим присоединением симптоматики компрессии спинного мозга.
Для внутримозговых опухолей, при которых раньше сдавливаются внутренние, более короткие волокна, которые заканчиваются в сегментах на уровне расположения опухоли, характерен нисходящий тип нарушений функции спинного мозга. При этом корешковый синдром появляется на фоне симптоматики поражения поперечника спинного мозга. Уточнение уровня локализации опухоли в том или ином участке спинного мозга основывается на симптомах сегментарного и проводникового происхождения. При этом наиболее информативными являются чувствительные нарушения, которые точно указывают на уровень расположения опухоли.
Диагностика опухолей спинного мозга и позвоночника
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования.
Рентгенография позвоночника малоинформативна, она может давать картину только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ-исследование конкретного отдела позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканые образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга.
СКТ-исследование имеет дополнительное значение и является весьма полезным в оценке целостности костных структур конкретного отдела позвоночника, особенно при экстрадуральных опухолях с вовлечением тел позвонков и структур заднего опорного комплекса, это бывает крайне необходимым при планировании хирургического доступа и решения о целесообразности установки металлоконструкции.
Лечение опухолей спинного мозга и позвоночника
Лечение опухолей спинного мозга и позвоночника, как правило, хирургическое с помощью открытого удаления новообразования. Чем раньше и радикальнее удалена опухоль, тем благоприятнее послеоперационный результат. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях.
В зависимости от расположения и размера опухоли врач определяется с хирургическим доступом и ходом операции. Подход к опухоли осуществляют в основном из задних доступов путем ламинэктомии. При чисто экстрадуральных опухолях твердая мозговая оболочка не разрезается. Удаление опухоли, расположенной интрадурально на передней поверхности спинного мозга, проводится после вскрытия зубчатой связки. Удаление внутримозговых опухолей осуществляется с применением микрохирургической техники и современного сопроводительного оборудования (навигация, нейромониторинг и т.п.). В случае злокачественных опухолей позвоночного столба необходимо удалять не только саму опухоль, но и пораженные позвонки с одномоментной стабилизацией сегментов с помощью различных вариантов металлоконструкций.
Интрамедуллярные опухоли спинного мозга, локализующиеся внутри вещества спинного мозга, удаляются с помощью микронейрохирургической техники путем рассечения спинного мозга как правило по задней срединной борозде. Фокальные интрамедуллярные опухоли спинного мозга могут быть удалены наиболее радикально, диффузные — лишь частично. Однако многие нейрохирурги отмечают положительный эффект операции и при диффузных новообразованиях.
Инфильтративные злокачественные опухоли спинного мозга не доступны полному хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Прогноз при опухолях спинного мозга и позвоночника
Прогноз внутримозговых спинальных новообразований неоднозначен и определяется характеристикой и параметрами роста опухоли. Ближайший и отдаленный прогноз спинальной опухоли определяется ее видом, расположением, структурой, сроком существования компрессии спинного мозга.
Основное последствие в отдаленном периоде после радикального хирургического лечения — это продолженный рост и рецидив опухоли. Относительно благоприятный прогноз имеют эпендимомы. Есть данные об отсутствии рецидивов спустя 10 лет от момента операции. Астроцитомы дают меньше возможности для радикального удаления, у половины пациентов они рецидивируют в течение 5 лет после хирургического вмешательства. Неблагоприятный прогноз имеют тератомы, поскольку они склонны к малигнизации и способны давать системные метастазы. Прогноз метастатических интрамедуллярных опухолей зависит от первичного очага, но в целом не внушает особых надежд.
Степень восстановления неврологического дефицита при успешно проведенной операции во многом зависит от тяжести симптоматики до начала хирургического лечения, а также от качества реабилитационной терапии. Известны неоднократные случаи, когда своевременно прооперированные по поводу эпендимомы пациенты возвращались к своей обычной трудовой деятельности.
Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения. Удаление экстрамедуллярных опухолей доброкачественного характера в 70% приводит к полному исчезновению существующего неврологического дефицита. При этом восстановительный период варьирует от 2 мес. до 2 лет. Если спинальная компрессия длилась больше 1 года, добиться полного восстановления не удается, пациенты получают инвалидность.
Профилактика
Первичная профилактика спинальных опухолей заключается в исключении онкогенных воздействий внешней среды, раннем выявлении и радикальном лечении злокачественных новообразований других органов для предупреждения их метастазирования. Профилактика роста ранее удаленной опухоли, ее рецидивов включает исключение инсоляции, приема биогенных стимулирующих препаратов, контактного тепла, приема алкоголя, особенно пива.
В послеоперационном периоде очень важно регулярно наблюдаться у оперирующего хирурга и онколога поликлиники и по схеме вовремя выполнять нейровизуализацию: в первый год после операции выполнять контрольное МРТ 1 раз в 3 месяца, во второй год – 1 раз в 6 месяцев, в третий год – 1 раз в год.
ВОЗМОЖНОСТИ ОТДЕЛЕНИЯ НЕЙРОХИРУРГИИ РКБ ФГБУЗ ЮОМЦ ФМБА РОССИИ В ХИРУРГИЧЕСКОМ ЛЕЧЕНИИ ОПУХОЛЕЙ СПИННОГО МОЗГА И ПОЗВОНОЧНОГО КАНАЛА
В нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА России производятся современные нейрохирургические операции при опухолях спинного мозга различного расположения (экстрадуральные, интрадуральные, интрамедуллярные) и локализации (шейный, грудной, пояснично-крестцовый отдел позвоночника).
Данные операции выполняются с применением основных принципов минимально инвазивной хирургии позвоночника:
- минимально достаточные кожные разрезы и доступы
- использование высокоскоростных алмазных боров с целью максимального сохранения опорных структур позвоночного столба
- обязательное применение операционного микроскопа, микрохирургической техники
- использование современных расходных материалов для надежной герметизации и восстановления дефектов дуральной оболочки
Руководитель отделения нейрохирургии, врач-нейрохирург высшей категории, доктор медицинских наук Айрапетов Карен Георгиевич на современном уровне производит следующие виды нейрохирургических вмешательств при опухолях спинного мозга и позвоночного канала:
- микрохирургическое удаление экстрадуральных опухолей позвоночного канала, в том числе с околопозвоночным распространением;
- микрохирургическое удаление внутридуральных экстрамедуллярных опухолей спинного мозга (в том числе сложного переднебокового и переднего расположения);
- микрохирургическое удаление интрамедуллярных опухолей спинного мозга (в том числе протяженных и вовлекающих несколько спинномозговых сегментов).
Среди перечисленных видов оперативных вмешательств особое значение имеют нейрохирургические операции высокого риска при сложных видах заболеваний:
- микрохирургическое удаление экстрамедуллярных опухолей краниовертебрального перехода;
- микрохирургическое удаление интрамедуллярных опухолей шейного отдела спинного мозга.
Все перечисленные виды операций выполняются в отделении по линии высокотехнологичной медицинской помощи (ВМП, ВМП-ОМС) и обязательного медицинского страхования (ОМС).
«Делаем максимально возможное!»
Клинические случаи
МИКРОХИРУРГИЧЕСКОЕ УДАЛЕНИЕ КРУПНОЙ ИНТРАДУРАЛЬНОЙ ЭКСТРАМЕДУЛЛЯРНОЙ ОПУХОЛИ НА УРОВНЕ КРАНИОВЕРТЕБРАЛЬНОГО ПЕРЕХОДА.
Женщина 62 года.
Диагноз клинический: Крупная интрадуральная экстрамедуллярная вентролатеральная менингиома краниовертебрального перехода и нижних отделов правого мостомозжечкового угла справа с вовлечением правой позвоночной артерий, каудальной группы черепно-мозговых нервов справа, грубой дислокацией продолговатого мозга и шейного отдела спинного мозга. Цервикалгия. Умеренно выраженный бульбарный синдром. Правосторонняя пирамидная недостаточность. Вестибуло-атаксический синдром.
Данные МРТ-исследования головного мозга и шейного отдела до операции:
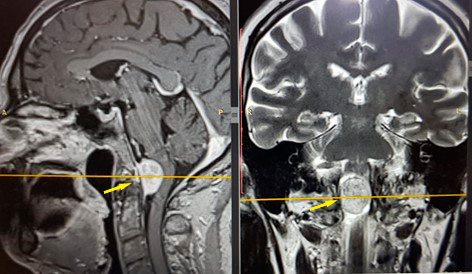
Больной выполнена нейрохирургическая операция по линии ВМП: латеральная резекционная субокципитальная краниотомия справа в сочетании ламинэктомией С1-позвонка, микрохирургическое тотальное удаление крупной интрадуральной экстрамедуллярной вентролатеральной менингиомы нижних отделов правого мостомозжечкового угла и краниовертебрального перехода справа с вовлечением правой позвоночной артерий, каудальной группы черепно-мозговых нервов справа, грубой дислокацией продолговатого мозга и шейного отдела спинного мозга; расширенная комбинированная пластика твердой мозговой оболочки задней черепной ямки и краниовертебрального перехода справа.
Ниже представлены МРТ-снимки больной и её внешний вид через один год после операции(нет признаков опухоли в зоне удаления, ликворопроводящие пути свободные):
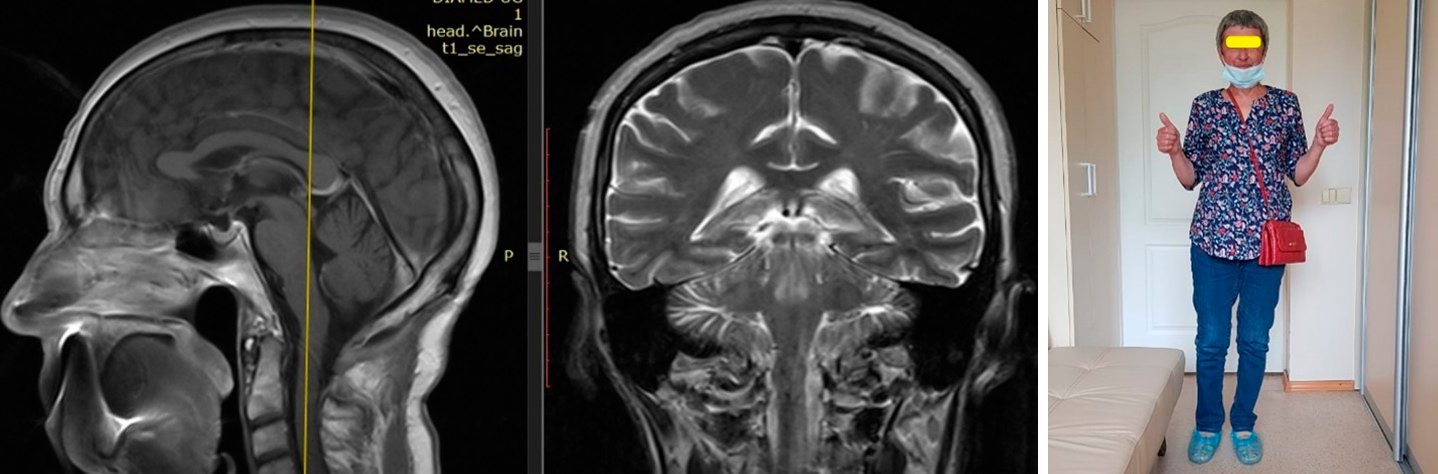
Результат лечения:несмотря на сложное и опасное расположение опухоли, высокие риски операции, проведенное вмешательство выполнено успешно, сохранено удовлетворительное качество жизни, в настоящее время она живёт абсолютно полноценной жизнью.
МИКРОХИРУРГИЧЕСКОЕ УДАЛЕНИЕ КРУПНОЙ ИНТРАДУРАЛЬНОЙ ЭКСТРАМЕДУЛЛЯРНОЙ ОПУХОЛИ НА ВЕРХНЕШЕЙНОМ УРОВНЕ.
Пациентка 67 лет.
Диагноз клинический:Интрадуральная экстрамедуллярная вентролатеральная опухоль (менингиома) на уровне С1-С3 справа с выраженной дислокацией спинного мозга. Прогрессирующий правосторонний верхний монопарез. Стойкий выраженный болевой вертеброгенный синдром по типу цервикобрахиалгии справа.
МРТ-исследование до операции:
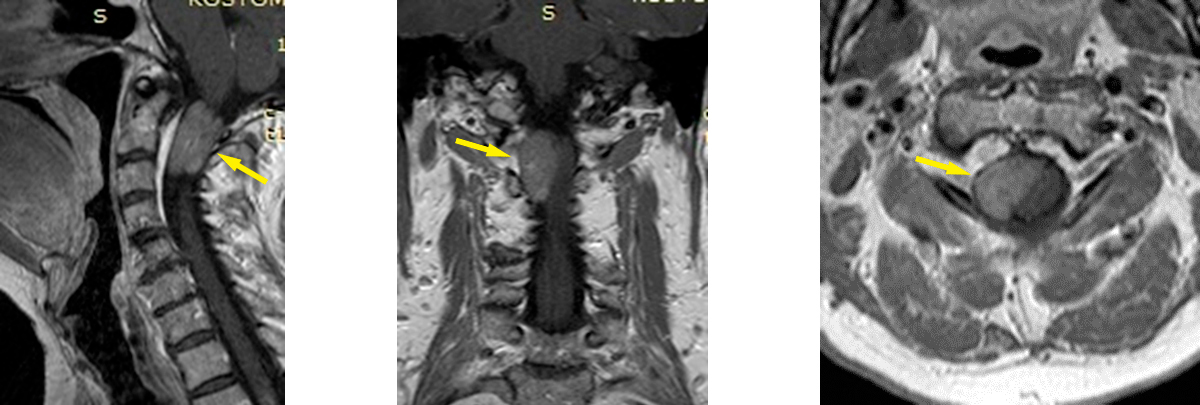
Больной выполнена нейрохирургическая операция по линии ВМП:Гемиламинэктомия С1-С3 справа, микрохирургическое тотальное удаление интрадуральной экстрамедуллярной вентролатеральной опухоли на уровне С1-С3 справа, декомпрессия шейного отдела спинного мозга, комбинированная пластика дуральной оболочки.
Ниже представлены данные контрольного МРТ-исследования больного спустя 6 месяцев после операции (нет признаков опухоли в зоне удаления):
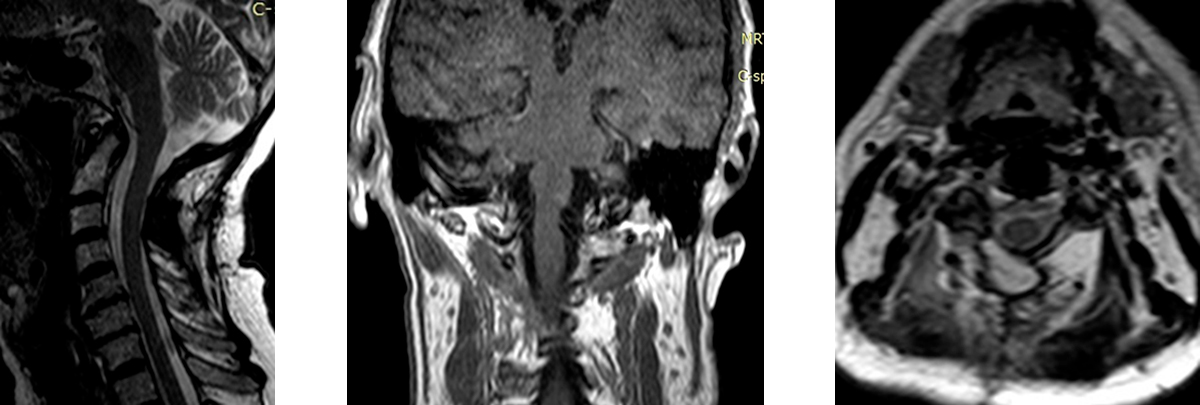
Результат лечения:спустя 6 месяцев после операции наблюдается полное неврологическое восстановление, состояние практически здорового человека.
МИКРОХИРУРГИЧЕСКОЕ УДАЛЕНИЕ КРУПНОЙ ИНТРАДУРАЛЬНОЙ ЭКСТРАМЕДУЛЛЯРНОЙ ОПУХОЛИ НА НИЖНЕГРУДНОМ И ПОЯСНИЧНОМ УРОВНЕ.
Пациентка 66 лет.
Диагноз клинический:Интрадуральная экстрамедуллярная менингиома на уровне Тh12-L1 справа с дислокацией конуса спинного мозга. Нижний глубокий спастический парез. Проводниковая гипестезия. Хроническая тазовая дисфункция в форме периодической задержки мочеиспускания. Значительное нарушение функции ходьбы.
Ниже представлены данные МРТ-исследования больной до операции:
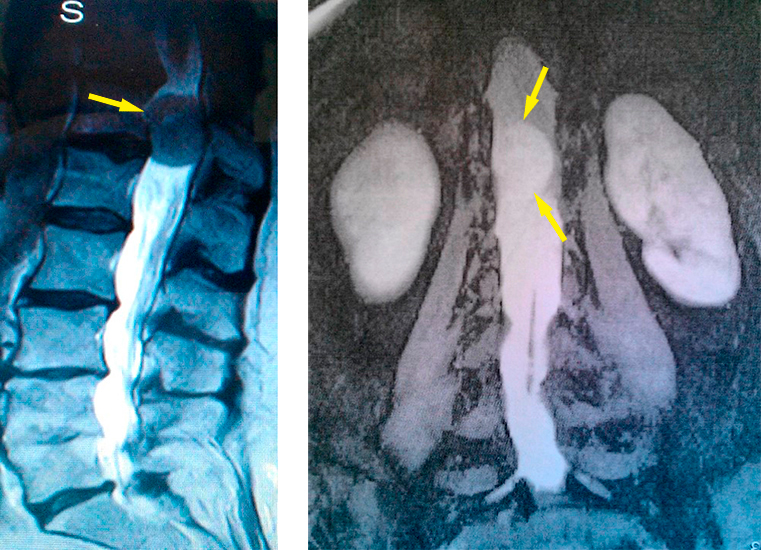
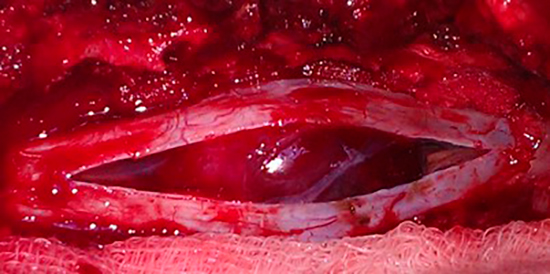
Больной выполнена нейрохирургическая операция по линии ВМП:Ламинэктомия на уровне Тh12-L1, микрохирургическое тотальное удаление интрадуральной экстрамедуллярной менингиомы на уровне Тh12-L1 справа, комбинированная пластика дуральной оболочки.
Ниже представлена интраоперационная картина поэтапного микрохирургического удаления интрадуральной опухоли (нет признаков опухоли в зоне удаления):
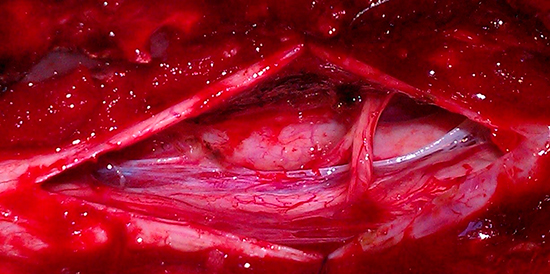
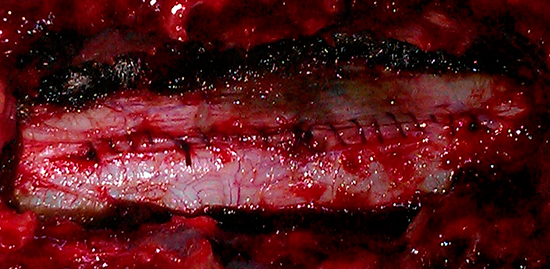
Результат лечения:с помощью микронейрохирургической техники удалось удалить всю опухоль полностью, и что самое важное, выделить и сохранить спинной мозг и его корешки.
Течение послеоперационного периода гладкое, без осложнений. Больная выписана из отделения в удовлетворительном состоянии с положительной неврологической динамикой – регрессировали боли и парез в ногах, больная стала самостоятельно и уверенно передвигаться.
МИКРОХИРУРГИЧЕСКОЕ УДАЛЕНИЕ КРУПНОЙ ИНТРАДУРАЛЬНОЙ ЭКСТРАМЕДУЛЛЯРНОЙ ОПУХОЛИ НА ГРУДНОМ УРОВНЕ.
Пациент 64 года.
Диагноз клинический:Интрадуральное экстрамедуллярное новообразование (невринома) на уровне Th8-Th9 больше справа с выраженной компрессией и смещением спинного мозга влево. Стойкий выраженный болевой вертеброгенный синдром. Прогрессирующий нижний парапарез. Значительное нарушение функции ходьбы.
Ниже представлены данные МРТ-исследования больного до операции:
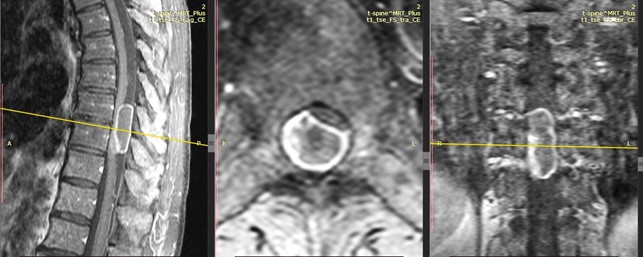
Больной выполнена нейрохирургическая операция по линии ВМП:Ламинэктомия Th8-Th9, больше справа, микрохирургическое тотальное удаление крупной солидно-кистозной интрадуральной экстрамедуллярной дорзолатеровентральной опухоли на уровне Th8-Th9 справа.
Ниже представлены данные контрольного МРТ-исследования больного спустя 2 года после операции (нет признаков опухоли в зоне удаления):
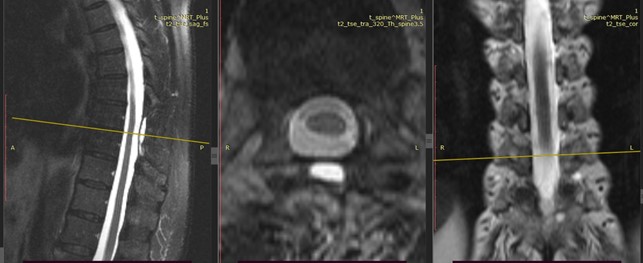
Результат лечения:спустя 2 года после операции наблюдается отсутствие патологической неврологической симптоматики, состояние практически здорового человека.
